Hay virus específicos para la hepatitis (virus hepatotropos), es decir, aquellos que sólo provocan hepatitis. Existen muchos: virus A, virus B, C, D, E, F, G. Los más importantes son los virus A, B, C y, en menor medida, el D y el E, siendo los últimos, F y G los últimos descritos y los menos estudiados.
Otros virus no específicos son:
- Virus de Epstein-Barr (EBV): causante de la mononucleosis infecciosa y de amigdalitis.
- Citomegalovirus (CMV): tiene tropismo hepático aunque puede causar encefalitis.
1-hepatitis a:Epidemiología

Distribución geográfica de la prevalencia de la hepatitis A por anticuerpos anti-HAV: 2005.
Alta: prevalencia superior a 8% Intermedio: entre 2 y 7% Baja: inferior a 2%.
Alta: prevalencia superior a 8% Intermedio: entre 2 y 7% Baja: inferior a 2%.
- El VHA es un virus hepatotropo que no siempre produce hepatitis aguda, sintomática o ictérica. Puede producir un síndrome gripal sin hepatitis manifiesta o sin ictericia.
- La hepatitis A evoluciona en la mayoría de los casos hacia la curación completa, con restitutio ad integrum de las lesiones hepáticas. La hepatitis A no se cronifica ni provoca estado de portador, al contrario que la hepatitis B o hepatitis C.
- La transmisión de la hepatitis A es orofecal en la mayoría de los casos, es decir a través de los alimentos contaminados por heces.
- La población de riesgo suele ser niños o adolescentes en países en desarrollo y donde a esta edad no suele ser grave. Se estima que más del 50% de la población mayor de 40 años posee anticuerpos IgG contra el VHA. En los países desarrollados la hepatitis A en la edad adulta puede ser grave.
- Existe una vacuna que protege de la hepatitis A.
- Puede ser asintomática.
- El periodo de incubación es de 3 semanas.
- Suele ser colestasica (presencia de prurito)..
[editar] Transmisión
La hepatitis A se contagia por vía orofecal (ingesta de partículas fecales contaminadas). Se propaga debido al contacto con zonas poco higiénicas o ingestión de alimentos contaminados, por ejemplo:- Ingerir alimentos preparados por alguien con hepatitis A, por una persona que no se haya lavado las manos después de defecar.
- Beber agua contaminada con hepatitis A (en zonas con condiciones sanitarias malas, beber aguas tratadas).
- Por ingerir excrementos u orina infectada (incluso sólo partículas).
Otras infecciones más o menos comunes del hígado son las hepatitis B y C, siendo la hepatitis A la menos grave y la más leve de ellas. Las otras infecciones de hepatitis pueden volverse enfermedades crónicas, no así la hepatitis A.
[editar] Factores de riesgo
Cualquier persona puede contraer la hepatitis A. Sin embargo, algunas personas tienen un mayor riesgo que otras:[3]- Las personas que viven con alguien infectado de hepatitis A.
- Los niños que asisten a guarderías y las personas que trabajan en una guardería de niños[4] .
- Las personas que viajan a otros países donde la hepatitis A es endémica y no poseen los anticuerpos necesarios.
- Las personas que practican el anilingus en sus relaciones sexuales.
- El uso de drogas por vía endovenosa.
[editar] Etiología
| | |
|---|---|
Micrografía electrónica de viriones de hepatitis A | |
| Clasificación de los virus | |
| Grupo: | IV (Virus ARN monocatenario positivo) |
| Familia: | Picornaviridae |
| Género: | Hepatovirus |
| Especie tipo | |
| Virus de la hepatitis A | |
El virus de la hepatitis A pertenece a la familia de los Picornaviridae, y el género Hepatovirus. Tiene una forma icosaédrica no capsulada de aproximadamente 28 nm de diámetro y un solo genoma ARN lineal de orientación positiva. El genoma tiene una longitud total de 7,5 kb que se traduce en solo una poliproteína, aunque puede por sí sola causar una infección. La poliproteína es cortada en diversos puntos produciendo proteínas capsulares VP1, VP2, VP3 y VP4, así como proteínas no estructurales. En su extremo 5' tiene unida covalentemente una proteína, la VPg, que hace las funciones de la gorra 5' de genomas eucarióticos protegiendo al genoma por ese extremo. Su extremo 3' por el contrario tiene una zona poliadenilada (cola Poli(A)) que también hace funciones de protección además de permitir su traducción por la maquinaria de la célula hospedadora.
Este es un virus que rara vez se encuentra en países con altos estándares de higiene. El virus es muy resistente a altas temperaturas, ácidos y álcalis (por ejemplo, jabones y otros productos de limpieza).
[editar] Patogenia
La infección por el virus de la hepatitis A tiene una fase de replicación en el hepatocito y una fase citopática (in "vitro") donde causa alteración en la arquitectura del lobulillo hepático y proliferación del mesénquima y de los conductos biliares que se debe a la destrucción de los hepatocitos por los linfocitos T citotóxicos. Ocasionalmente la inflamación lobulillar causa necrosis. La afectación es principalmente centrolobulillar y se caracteriza por un infiltrado de células mononucleares, hiperplasia de las células de Kupffer y grados variables de colestasis. Este infiltrado mononuclear está constituido sobre todo por linfocitos pequeños, aunque ocasionalmente se observan células plasmáticas y eosinófilos.[5][editar] Cuadro clínico
La persona infectada con hepatitis A puede sentirse como si tuviera gripe o bien puede no tener ningún síntoma.[6] Los síntomas de la infección por virus de la hepatitis A suelen ser de aparición brusca y consisten en dolor en hipocondrio derecho, ictericia (piel y ojos amarillos) y orinas oscuras. Otros síntomas comunes incluyen:[4]- Náuseas
- Vómitos
- Fiebre
- Pérdida del apetito y anorexia
- Fatiga
- Prurito (irritación y picazón de la zona afectada) generalizado.
- Excremento de color claro y albinas
- Dolor abdominal, especialmente en la región del epigastrio[7]
[editar] Diagnóstico
Se debe sospechar la hepatitis A cuando existen antecedentes de ictericia en los contactos familiares, amigos, compañeros de pacientes febriles o con otros síntomas de una probable hepatitis. Igualmente en viajeros a zonas endémicas con clínica de hepatitis.Los criterios serologicos incluyen la detección en sangre de anticuerpos anti-VHA: la infección aguda suele tener un incremento de inmunoglobulina M anti-VHA. La inmunoglobulina G aparece después de 3 a 12 meses de la infección inicial. El virus se excreta en las heces desde 2 semanas antes hasta 1 semana después del comienzo de la enfermedad, por lo que se puede realizar un cultivo viral, de estar disponible. Pueden estar elevadas las enzimas ALT, AST, bilirrubina, fosfatasa alcalina, 5-nucleotidasa y gamma glutamil transpeptidasa.
El diagnóstico diferencial suele hacerse de acuerdo a la edad del sujeto. Ictericia fisiologica del recién nacido, anemia hemolítica, sepsis y atresia biliar en el neonato. En el lactante se debe descartar quistes del colédoco y carotenemia. En la infancia: síndrome urémico hemolítico, Síndrome de Reye, Paludismo, Leptospirosis, Brucelosis, cálculos biliares e infecciones graves. El lupus eritematoso sistémico, hepatotoxinas y fármacos como el acetaminofen y el ácido valproico suelen dar síntomas similares a la hepatitis A.
[editar] Tratamiento
No existe un tratamiento específico para la hepatitis A, pero se recomienda al paciente estar en reposo durante la fase aguda de la enfermedad, cuando los síntomas son más graves. Además, las personas con hepatitis aguda deben evitar el consumo de alcohol y cualquier sustancia que sea tóxica para el hígado, incluyendo el paracetamol. También se debe tomar en cuenta el equilibrio hidroelectrolítico y nutricional. Se debe en lo posible evitar la dieta con grasas complejas, considérese la exposición a la luz solar por lo menos 5 minutos por día por razones preventivas. El no seguir el tratamiento puede traer complicaciones a los demás órganos del cuerpo.A menudo, el médico administra medicamentos para aliviar los síntomas como el dolor, la fiebre y el malestar general. La ingestión de dulces, caramelo macizo principalmente, zumos y helados parece ser empleada para el alivio de las náuseas asociadas a la hepatitis.[8]
La recuperación depende de la edad, estado general de salud e historia médica del individuo, qué tan avanzada está la enfermedad y su tolerancia a ciertos medicamentos, procedimientos o terapias. La mayoría de las personas se recuperan de la infección de la hepatitis A sin intervención médica.
[editar] Prevención
La vacuna contra la hepatitis A confiere protección que previene la infección por el virus de la hepatitis A.[6] Una vacuna es una dosis de gérmenes con su patogenicidad atenuada que usted puede recibir cuando está sano que impide que usted se enferme. Las vacunas le enseñan a su organismo a atacar ciertos virus, como el virus de la hepatitis A.La vacuna de la hepatitis A se aplica en inyecciones. Los niños pueden recibir la vacuna después de haber cumplido los dos años de edad. Los niños de entre 2 y 18 años de edad deben recibir tres inyecciones en el plazo de un año. Los adultos deben recibir dos o tres inyecciones en el plazo de 6 a 12 meses.
Es necesario que se apliquen todas las inyecciones para quedar protegido. Si se está viajando a otros países, debe recibir todas las inyecciones antes de viajar. Si no recibió alguna inyección, llame inmediatamente a su médico o consultorio para que le den un nuevo turno. Usted puede protegerse a sí mismo y proteger a los demás de la hepatitis A de las siguientes maneras:
- Siempre lávese las manos después de ir al baño y antes de preparar los alimentos o comer.
- Use guantes si tiene que tocar el excremento de otras personas. Lávese las manos después de hacerlo.
- Cuando visite otro país, beba agua embotellada. (Y no use cubitos de hielo ni lave la fruta y la verdura con agua de la llave de paso.)
- Un lavado minucioso de las manos antes y después de cada cambio de pañal, antes de servir los alimentos y después de usar el sanitario puede ayudar a prevenir tales brotes en guarderías.[4]
La hepatitis A es una enfermedad infecciosa causada por el virus de la hepatitis A (VHA) caracterizada por una inflamación aguda del hígado en la mayoría de los casos.[1] La hepatitis A no puede ser crónica y no causa daño permanente sobre el hígado. Seguida de una infección, el sistema inmune produce anticuerpos en contra del virus de la hepatitis A y le confiere inmunidad al sujeto contra futuras infecciones. La transmisión ocurre por agua contaminada o alimentos contaminados y en algunos países puede ser importada cuando se viaja a zonas de alto riesgo. La vacuna contra la hepatitis A es actualmente la mejor protección contra la enfermedad.[2]
2-hepatitis b:La hepatitis B es una enfermedad del hígado causada por el virus de la hepatitis B, perteneciente a la familia Hepadnaviridae (virus ADN hepatotrópico). Es una enfermedad infecciosa del hígado causada por este virus y caracterizada por necrosis hepatocelular e inflamación. Puede causar un proceso agudo o un proceso crónico, que puede acabar en cirrosis (pérdida de la "arquitectura" hepática por cicatrización y surgimiento de nódulos de regeneración) del hígado, cáncer de hígado, insuficiencia hepática e incluso la muerte.
Con aproximadamente 360 millones de personas crónicamente infectadas por el virus de la hepatitis B, es la infección más común en todo el mundo, con alrededor de un tercio del mundo con valores detectables de anticuerpos contra el VHB. Además de la hepatitis C, la hepatitis B es la causa más frecuente de enfermedad hepática crónica con la posible consecuencia de la cirrosis hepática o carcinoma hepatocelular. El tratamiento de la hepatitis B crónica es posible sólo en parte, por lo que la vacunación preventiva es la medida más importante para prevenir la infección y reducir los portadores del virus como una fuente permanente de infección.
El tratamiento de la hepatitis está íntimamente relacionada con el tratamiento de la infección por el VIH, pues las dos enfermedades requieren un amplio conocimiento de la inmunología, la virología, la genética y el conocimiento de las actuales normas terapéuticas, que suelen cambiar rápidamente con las actualizaciones modernas.
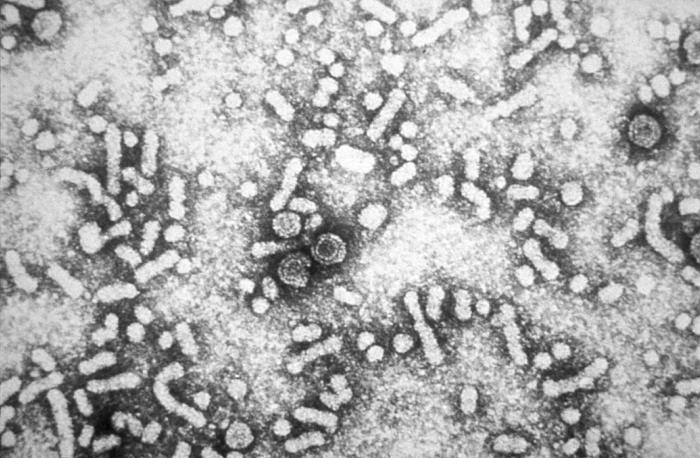
3-hepatitis c:
La hepatitis C es una enfermedad infectocontagiosa que afecta al hígado, producida por infección con el virus de la hepatitis C (VHC). La hepatitis produce inflamación hepática, ocasionando que deje de funcionar correctamente.
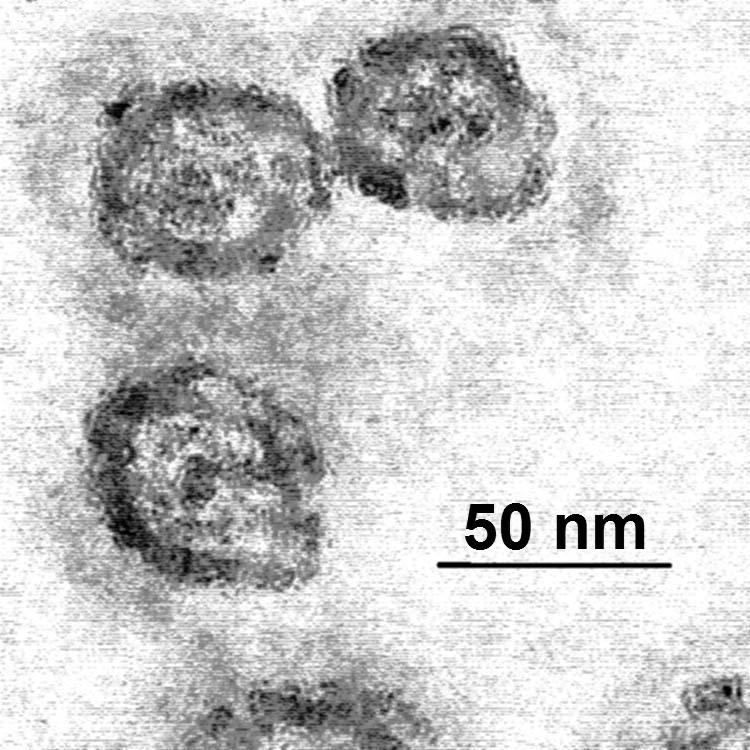
La hepatitis C se propaga por medio del contacto de sangre sin infectar con sangre de una persona infectada (transmisión por vía parenteral), no es una enfermedad de transmisión sexual ya que no se transmite a través del semen como en el caso de la hepatitis B o el VIH-SIDA.
Se puede contraer hepatitis C al:
- Recibir prácticas médicas con mala esterilización (podólogo, etc.).
- Pincharse con una aguja contaminada con sangre infectada (trabajadores de la salud pueden contraer la hepatitis C de esta forma).
- Realizarse un tatuaje o una perforación en alguna parte del cuerpo. Piercings y tatuajes permiten una herida abierta por tiempo prolongado por lo cual el virus permanece en el medio ambiente y penetra en las zonas donde hubo piquete o pinchazo independientemente de si el instrumento estaba estéril.
- Compartir agujas para inyectarse drogas.
- Inhalar drogas por aspiración compartiendo el instrumento con que se aspira debido a que pueden producirse hemorragias a nivel nasal.
- Ser nacido de una madre que tiene la hepatitis C.
- Raramente el contagio puede ser por vía sexual. Se calcula que este tipo de contagio representa menos del 2%[1] [2] de los casos. Se da especialmente cuando en la relación sexual existe sangrado.
- Dando la mano.
- Abrazando a una persona.
- Besando en la cara.
- Sentándose junto a otra persona.
- Besándola en la boca.
- Manteniendo relaciones sexuales con preservativo.
[editar] Transfusiones de sangre
Las personas que recibieron una transfusión de sangre o un trasplante de algún órgano antes de 1992, podrían tener hepatitis C.Antes de 1992, los médicos no podían detectar el virus de la hepatitis C en la sangre, por lo que multitud de personas recibieron sangre infectada. Las personas que recibieron una transfusión de sangre o un trasplante antes de 1992, pueden pedir a su médico que le haga la prueba de la hepatitis C.
[editar] Síntomas de la hepatitis C
La mayoría de las personas no presentan ningún síntoma. Sin embargo, algunas pueden sentirse como si tuvieran un “estado gripal”.Algunos síntomas son:
- Cansancio
- Náuseas
- Prurito, picor o picazón en todo el cuerpo.
- Fiebre
- Pérdida del apetito.
- Sensación de dolor en la zona hepática.
- Diarrea
- Tos seca
- Oscurecimiento de la orina.
- Excrementos de color claro.
- Color amarillento de los ojos y la piel (ictericia).
[editar] Pruebas para diagnosticar la hepatitis C
Como quiera que la hepatitis C se desarrolla de forma generalmente asintomática, la mayoría de los casos vienen determinados por análisis sanguíneos realizados en el curso de una donación de sangre, previamente a una operación, o en un control rutinario. En caso de duda (por ejemplo, si los marcadores hepáticos hacen sospechar una infección por VHC) se lleva a cabo una prueba para determinar la presencia de anticuerpos contra el virus. Sin embargo, la presencia de anticuerpos no es determinante de la enfermedad, sino que sólo indica que se ha estado en contacto con el virus, por lo que en caso de no haber alteración de las enzimas hepáticas, se lleva a cabo la determinación de ARN del virus. Sin embargo, frente a esta opinión es defendido el principio de que la presencia de anticuerpos C implica la presencia del virus C, puesto que éste no es eliminable en etapas de cronicidad. Es una constante el hecho de que la presencia de anticuerpos C es concomitante con la presencia de virus C en los portadores de dicho virus C.Si existiera la sospecha clínica de que la hepatitis C pudiese haber llegado a ser causa de cirrosis o cáncer de hígado, podría ser necesario efectuar una biopsia hepática diagnóstica, aunque existen pruebas iconográficas (ecografía hepática, TAC, etc.), así como pruebas de laboratorio como es la determinación de alfa-fetoproteína en plasma que podrían orientarnos ante la sospecha de cáncer hepático. La biopsia es una prueba relativamente sencilla. Consiste en extraer una muestra muy pequeña del hígado por medio de una aguja. El tiempo de recuperación es corto, apenas unas horas de inmovilidad en el hospital para prevenir posibles hemorragias. Ese fragmento se estudia para determinar el daño del hígado.
[editar] Evolución de la hepatitis C
Tras una fase aguda inicial en la cual, como mínimo, un 20% de infecciones se curan solas, la enfermedad se cronifica. Se considera que la fase aguda dura entre 3 y 6 meses, pero se alarga la fase crítica hasta 1 año para incluir en ella curaciones espontáneas que se han producido en el segundo semestre de evolución. Los síntomas físicos como ictericia son raros, y el cansancio asociado a las hepatitis puede pasar inadvertido. Sin embargo, una atenta mirada hacia el pasado permite distinguir el periodo posterior a la infección por una cierta baja del ánimo y la osadía. Esta fase crónica puede alargarse 20 y 30 años sin más síntomas que algunas alteraciones de los marcadores hepáticos. Después puede empezar una fase de fibrosis del hígado algo más rápida que llega a desembocar en cirrosis en unos años y posteriormente en cáncer de hígado.
El diagnóstico de cáncer de hígado en pacientes de hepatitis C no es superior al 5%, y muchos pacientes podrían superar los 30 años de cronicidad sin desarrollar grandes lesiones hepáticas. Una proporción importante de los afectados de hepatitis C no presenta síntomas clínicos de ningún tipo, (marcadores hepáticos normales) y se considera que este 30% tienen mejor pronóstico que los demás. Parece también comprobado que el pronóstico es mejor cuanto más tempranamente se haya contraído la enfermedad, y esto independientemente de la viremia (cantidad de virus por unidad de sangre). La viremia no parece afectar a la evolución de la enfermedad y, quizá, sólo modifique lo potencialmente contagioso que es cada paciente.
[editar] Tratamiento de la hepatitis C
El tratamiento farmacológico más eficaz se basa en la asociación de interferón administrado por vía subcutánea, con otro fármaco antiviral llamado ribavirina por vía oral. A lo largo de los años han existido varias formas de administrar interferòn: una vez al día, 3 a 5 veces por semana etc, pero las formas pegiladas actuales permiten que sólo sea necesario un pinchazo a la semana. Los efectos secundarios del interferón son numerosos, la mayoría incluidos en lo que se llama síndrome gripal. Al cabo de los meses provoca pérdida de masa muscular. Todos estos síntomas revierten al finalizar el tratamiento. El más temible efecto secundario de la ribavirina es que produce modificaciones que afectan a la reproducción; los hijos de un paciente recientemente tratado con ribavirina pueden nacer disminuidos psíquicos o con deformidades físicas (efecto teratológico). Por esta razón los médicos aconsejan no engendrar hasta 6 meses después de finalizado el tratamiento, y la Asociación Española de Enfermos de Hepatitis C sugiere alargar este periodo a un año, para más seguridad.[3] El efecto adverso más frecuente es la anemia que en muchos pacientes obliga a administrar eritropoyetina para normalizar los valores del hematocrito.El porcentaje de éxito (eliminación del virus en sangre mantenida hasta un año después de terminado el tratamiento) es algo superior al 50% dependiendo del tipo de virus. El virus 1b es el más difícil de curar y requiere tratamiento de un año. La respuesta es aproximadamente 50% para el genotipo 1 y 80% para los genotipos 2 y 3. En estos últimos se realiza tratamiento durante 6 meses. La hepatitis C puede evolucionar hacia una cirrosis o incluso a un tipo específico de cáncer de hígado. Existe dos nuevos fármacos para el tratamiento de la hepatitis C, que probablemente estarán disponibles a finales del año 2011. Telaprevir y Boceprevir se añaden a las combinaciones de interferón pegilado y ribavirina y consiguen mejorar la proporción de pacientes curados que pasa del 50% en los genotipos 1 y 4 a aproximadamente el 80% cuando se añade uno de ellos. También son útiles para tratar pacientes que han fracasado a pautas anteriores. El fracaso del primer tratamiento no implica la evaluación para un futuro trasplante. Primero hay que revisar si el tratamiento estuvo bien hecho. En el caso en que no se hubiera llegado a los requerimientos míninos de dosis o de duración del mismo, se debe intentar otro tratamiento. Sólo se deben evaluar para trasplante aquellos paciente que tengan cirrosis con complicaciones como ascitis, coagulopatía, encefalopatía, ictericia. O que tengan un puntaje MELD mayor de 14 puntos (Indicaciones de trasplante hepático en hepatitis C)
La comunidad médica no reconoce por el momento casos de curación espontánea (negativización del virus en sangre mantenida durante un año) más allá del periodo inicial de un año que corresponde a la fase aguda.
El primer brote registrado causado por el virus de la hepatitis B fue en 1885. Como consecuencia de un brote de viruela en 1883 se vacunaron a 1289 astilleros usando linfa de otros individuos. Después de varias semanas, y hasta ocho meses más tarde, 191 de los trabajadores vacunados se enfermaron con una forma de ictericia que fue diagnosticada como hepatitis sérica. Otros empleados que fueron inoculados con diferentes lotes de linfa humana continuaron sanos. La publicación de Lurman se considera un ejemplo clásico de estudio epidemiológico, que resultó con linfa contaminada como la fuente de la epidemia. Más tarde, muchos casos similares se reportaban después de la introducción en 1909 de agujas hipodérmicas que han sido utilizados y reutilizados en varias oportunidades para la administración de Salvarsán para el tratamiento de la sífilis. Aunque se había sospechado de la existencia de un virus desde el trabajo de MacCallum en 1947, Dane y sus colegas descubrieron en 1970 las partículas virales bajo un microscopio electrónico. A principios de 1980, el genoma del virus fue secuenciado y las primeras vacunas fueron experimentadas.
El virus fue descubierto finalmente en 1963, cuando Baruch Blumberg, un genetista en los Institutos Nacionales de Salud en los Estados Unidos, puso de manifiesto una inusual reacción entre el suero de individuos politransfundidos y el de un aborigen australiano. Pensó que había descubierto una nueva lipoproteína en la población indígena que llamó antígeno Australia, más tarde conocido como el antígeno de superficie de la hepatitis B (HBsAg).
En 1967, después de varios estudios, se publicó un artículo que muestra la relación entre este antígeno y la hepatitis. Blumberg recibió en 1976 el Premio Nobel de Medicina por el descubrimiento de este antígeno y el diseño de la primera generación de vacunas contra la hepatitis.
Epidemiología

Distribución geográfica de la prevalencia de la hepatitis B en 2005: Alta: prevalencia superior a 8% Intermedio: entre 2 y 7% Baja: inferior a 2%.
Los distintos niveles de seroprevalencia del VHB se explican por el nivel socio-económico de una región y la vacunación: permite una baja prevalencia, por ejemplo, en la isla de la Reunión, departamento francés en el Índico, donde sólo el 0,7% de la población se ve afectada, o bien una elevada prevalencia, como en África, donde a menudo supera el 15%. Por ejemplo, en Madagascar, la prevalencia es del 16%, debido a las frecuentes transmisiones de madre-hijo y el escaso uso de preservativos, que promueve la transmisión sexual. La hepatitis B es también altamente endémica en China y el sudeste asiático, partes de Oriente Medio, la cuenca del Amazonas, islas del pacífico y algunas islas del Caribe.
Desde la ampliación de la vacunación, la prevalencia de la hepatitis B se encuentra en fuerte descenso en aquellos países con una política de vacunación en curso.
Factores de riesgo
La hepatitis B es causa importante de hepatitis crónica y carcinoma hepatocelular en el mundo, con un periodo de incubación de 4-26 semanas, con una media de 6 a 8 semanas. Se puede contraer hepatitis B por medio de:- Tener relaciones sexuales con una persona infectada sin usar preservativo
- Compartir agujas para inyectarse drogas
- Hacerse un tatuaje o una perforación en alguna parte del cuerpo con instrumentos sucios que se usaron con otras personas
- Pincharse con una aguja contaminada con sangre infectada (el personal sanitario puede contraer la hepatitis B de esta forma)
- Compartir el cepillo de dientes o la máquina de afeitar con una persona infectada
- Viajar a países donde la hepatitis B es común (es posible que viajar a zonas endémicas sea un factor de riesgo importante, pero este simple hecho de forma aislada no determina que la persona se contagie, si tiene los cuidados adecuados)
- También, una mujer infectada puede transmitirle la hepatitis B a su bebé en el momento en que éste nace o por medio de la leche materna
- Transmisión por contacto: se presenta frecuentemente en niños en zonas endémicas, generalmente ocurre en el entorno domiciliario por contacto directo entre una madre portadora y su niño o entre niños compañeros de juego, pero también puede ocurrir en guarderías infantiles y en salas de hospitalización que alberga pacientes con patologías crónicas graves (enfermedades que ocasionan retraso en las funciones mentales e incontinencia de esfínteres y neoplasias en niños)
- Violación de la continuidad de la piel con herramientas contaminadas, como tatuajes, tratamientos cosméticos, peluquería y odontología
- Transfusión de sangre y otros productos sanguíneos
Etiología
El virus de la hepatitis B consta de ocho genotipos (A-H), los cuales se distribuyen de forma desigual geográficamente.
Mecanismos
Patogénesis
El virus de la hepatitis B interfiere fundamentalmente con las funciones del hígado, al replicarse en las células hepáticas, los hepatocitos. El receptor responsable del reconocimiento del virus en dichas células no se ha identificado aún, aunque hay evidencias de que el receptor en el virus de la hepatitis B del pato (estrechamente relacionado al virus humano) es la carboxipeptidasa D.[3] [4] Los viriones de VHB (las partículas de Dane) se unen a la célula huésped mediante el dominio preS del antígeno de superficie viral, y son internalizados mediante endocitosis. Los receptores de PreS se expresan sobre todo en hepatocitos, sin embago, también se han detectado ADN y proteínas virales en sitios extrahepáticos, lo que sugiere que tal vez también existan receptores para el VHB en células no hepáticas.[5]Durante la infección con el VHB, la respuesta immune del huésped es la responsable tanto de la eliminación del virus como del daño hepático. Aunque la respuesta innata no juega un papel significativo en estos procesos, la respuesta adaptativa, sobre todo los linfocitos T citotóxicos (CTLs) específicos contra el virus, contribuye a la mayor parte del daño hepático y a la eliminación de la infección por VHB. Los CTLs eliminan la infección por VHB mediante la destrucción de las células infectadas y la producción de citokinas antivirales, que se utilizan para purgar VHB de los hepatocitos aún viables.[6] Aunque el daño hepático es iniciado y mediado por los CTLs, células inflamatorias no específicas para el antígeno pueden empeorar la inmunopatología inducida por los CTLs, y las plaquetas activadas en el sitio de la infección pueden facilitar la acumulación de CTLs en el hígado.[7]
Transmisión
La transmisión del virus de la hepatitis B resultas de la exposición a sangre infectada o fluidos corporales que contengan sangre. Las formas posibles de transmisión incluyen contacto sexual, transfusión sanguínea, reutilización de agujas y jeringuillas, y transmisión vertical de madre a hijo durante el parto. Sin ninguna intervención, una madre positiva para HBsAg confiere un riesgo del 20% de pasar la infección a su descendencia durante el momento del nacimiento. Este riesgo llega a ser tan alto como el 90% si la madre es también positiva para HBeAg. El VHB puede transmitirse entre miembros de una familia que comparten el mismo hogar, posiblemente por contacto de secreciones o saliva que contengan el virus con pequeñas heridas en la piel. [8] [9] Sin embargo, al menos el 30% de los casos conocidos de hepatitis B en adultos no puede asociarse con un factor de riesgo identificable.[10]Cuadro clínico
En la infección, el virus VHB está presente en títulos altos en la sangre y el hígado. La replicación tiene lugar principalmente en las células hepáticas (probablemente en menor medida también en los linfocitos), por lo tanto, la condición puede cursar con diversas formas de hepatitis. La infección asintomática,[11] con recuperación total y la adquisición de resistencia, en un 80% de los casos. O bien una infección débilmente expresada que debuta con un síndrome catarral con la plena recuperación. La hepatitis aguda, a menudo con ictericia en un pequeño porcentaje de los casos. Toma alrededor de 1-6 meses desde el momento de la infección hasta que aparecen los síntomas de una hepatitis aguda. Los síntomas más frecuentes incluyen:[12]- Fatiga
- Náuseas
- Fiebre baja.
- Pérdida del apetito.
- Dolor muscular y de estómago.
- Diarrea
- Dolor de cabeza
- Coluria u oscurecimiento de la orina.
- Acolia o deposiciones de color claro.
- Ictericia o color amarillento de los ojos y la piel.
- La infección por hepatitis B aguda no suele requerir tratamiento, porque la mayoría de los adultos eliminan la infección espontáneamente.[13]
- Hepatitis Crónica (en un 10% de los casos se cura).
Por otro lado, el tratamiento de la infección crónica puede ser necesario para detener la replicación del virus y reducir al mínimo el riesgo de cirrosis y cáncer de hígado. Las personas infectadas crónicamente con niveles persistentemente elevados de alanina aminotransferasa sérica, un marcador de daño al hígado, y los niveles elevados de ADN del VHB les califican como candidatos para[14] El tratamiento de la hepatitis B crónica puede consistir en:
- Es muy importante no realizar esfuerzos físicos mayores como levantar pesas, correr, caminar durante mucho tiempo o verse afectado por situaciones de estrés.
- Es imprescindible reducir a cero el consumo de bebidas alcohólicas, si existe imposibilidad de dejar de beber debe consultarse con un profesional médico o grupo de ayuda para dejar de beber
- Una dieta basada en alimentos que no contengan grasas animales, sin carnes rojas, sin alimentos fritos y condimentados, preferiblemente no consumir ningún tipo de carnes ni granos como el maíz y caraotas que suelen ser pesados para digerir. Suele recomendarse comer poco y, sobre todo, frutas, alimentos ricos en glucosa, se ha comprobado que el dulce de tamarindo (nunca en ayuna, podría conllevar a una gastritis) y alcachofas al vapor suele ser beneficioso.
- Actualmente, existen siete medicamentos autorizados para el tratamiento de la infección por hepatitis B en los Estados Unidos. Estos incluyen medicamentos antivirales lamivudina, adefovir, tenofovir, telbivudine y entecavir y los dos moduladores del sistema inmunitario interferón alfa-2a y el interferón pegilado alfa-2a.[15]
- El interferón se aplica mediante inyección diaria o tres veces por semana. A la mayoría de los pacientes se le da tratamiento durante cuatro meses. El interferón pegilado se inyecta solo una vez por semana.[16]
- La lamivudina, se toma oralmente una vez por día. Generalmente el tratamiento dura un año.
- El adefovir dipivoxil, se toma oralmente una vez por día. Generalmente el tratamiento dura un año.
- Cirugía. La hepatitis B puede acabar dañando el hígado de forma irreversible, de forma que la única solución sería un trasplante.
Prevención
Puede vacunarse contra la hepatitis B. La vacuna consta de uno o varios antígenos, en forma de microorganismos vivos atenuados o inertes, o sólo los antígenos, que provocan una reacción inmune en el organismo receptor, pero sin provocar enfermedad. De esta forma, el organismo "memoriza" el antígeno, y si en adelante se da alguna infección, puede reaccionar rápida y eficazmente en contra de ella. La vacuna de la hepatitis B se aplica en tres inyecciones. Todos los bebés deben recibirla. Los lactantes reciben la primera inyección a las 12 horas de haber nacido. La segunda inyección se les aplica entre 1 y 2 meses de edad, y la tercera entre los 6 y los 18 meses de edad.
La vacuna también se puede aplicar a niños mayores y a adultos. Se les aplican tres inyecciones en el plazo de seis meses. Los niños que no se han vacunado deben hacerlo. Generalmente con 3 dosis de vacunas se obtienen títulos de anticuerpos protectores suficientes para estar inmunes a la infección. Pero en algunos casos no ocurre, por ello se aconseja en algunas personas dosar los Anticuerpos Anti Antígeno de superficie un mes o más luego de haber terminado el esquema de tres dosis de vacuna. Si el título no es suficiente se agrega un refuerzo de vacuna.
Es necesario que se apliquen todas las inyecciones para quedar protegido. Si se viaja a países de riesgo, es necesario asegurarse de recibir todas las inyecciones antes de viajar.
Los medios importantes de prevención de contagio interpersonal de la hepatitis B son:
- Usar preservativo durante las relaciones sexuales
- No compartir con nadie agujas para inyectarse drogas ni canutos para inhalarlas
- Usar guantes si tiene que tocar la sangre de otra persona
- No usar el cepillo de dientes, cortaúñas, o la máquina de afeitar de una persona infectada o cualquier otra cosa que pudiera tener su sangre
- Asegurarse de que cualquier tatuaje o perforación en una parte del cuerpo se haga con instrumentos limpios, así como los instrumentos de podología, odontología y otros que necesitan esterilización específica en autoclave.


No hay comentarios:
Publicar un comentario